
その他症状
帯状疱疹とは?症状、治療、予防について正しく知ろう
監修/渡辺 大輔先生(愛知医科大学皮膚科 教授)
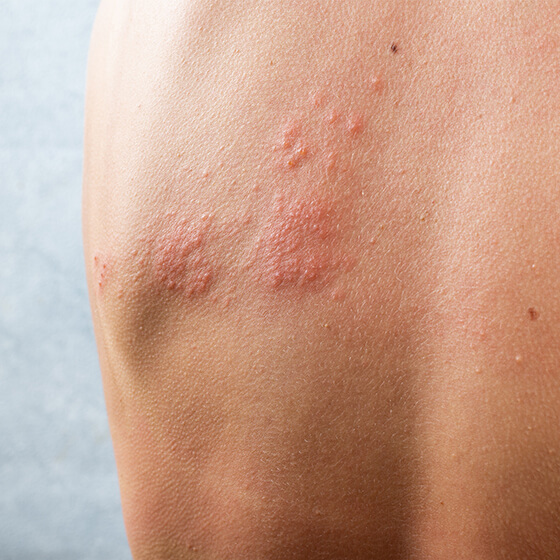
加齢や過労、過度のストレスなどによる免疫力の低下が引き金となり、誰でも発症する可能性がある「帯状疱疹」。重症化すると「帯状疱疹後神経痛」という合併症を招き、強い痛みが続く場合もあります。早期発見・早期治療につなげるために知っておきたい、症状や治療、予防などについて、愛知医科大学皮膚科教授の渡辺大輔先生に伺いました。
概要・目次※クリックで移動できます。
帯状疱疹とは?
帯状疱疹の症状
帯状疱疹とは、水ぼうそう(水痘)と同じ「水痘・帯状疱疹ウイルス(varicella zoster virus:VZV)」が原因で起こる皮膚の病気です。
主に次のような皮膚の症状や痛みが現れます。
- 体の左右どちらか片側に症状が現れる
- 皮膚の症状が現れる前に、痛みが生じる
(一般に、数日から10日ほどズキズキ、ヒリヒリといった神経痛のような痛みが続く) - 赤い斑点状の発疹や水ぶくれが、神経に沿って帯状に現れる
- 皮膚の症状が現れると、ピリピリと刺すような痛みになる。夜も眠れないほど激しく痛む場合がある
帯状疱疹は全身のどこにでも現れる可能性がありますが、多くは上半身に現れます。顔や目の周りに現れることもあります。
帯状疱疹の特徴
帯状疱疹は、水ぼうそうを発症したことがある人なら誰にでも生じる可能性のある病気ですが、加齢に伴いそのリスクは高くなります。
国内における帯状疱疹の患者についての報告は、限定された地域で実施された疫学調査に限られますが、そのうちの宮崎スタディ※1-2の報告では、男女ともに50代から患者数が急上昇し、60代でピークが見られています。一方、罹患(りかん)率も男女ともに50代から上昇し、70代でピークを示しています。また、同調査では男性より女性のほうが患者数、罹患数ともに多いことが報告されています。
※1:外山望,白木公康.宮崎県の帯状疱疹の疫学(宮崎スタディ).2013;IASR 34: 298-300.
※2:外山望. 地域皮膚科医コミュニティの連携が生んだ大規模帯状疱疹疫学調査報告 (宮崎スタディ)75,789例(1997年~2011年). 2012;日本臨床皮膚科医会雑誌 29(6): 799-804.
帯状疱疹は感染するのか
帯状疱疹は、自分の体内に潜伏している水痘・帯状疱疹ウイルスが再び活性化することで発症します。水ぼうそうに罹患したことのある大人が新たにウイルスに感染したり、帯状疱疹そのものがうつったりすることはありません。
ただし、水ぼうそうにかかったことのない人や、乳幼児、予防接種をしていない子ども、免疫力が低下する病気にかかっている人などは水痘・帯状疱疹ウイルスに感染する可能性があるので、なるべく接触しないよう気をつけたほうがよいでしょう。
帯状疱疹の原因
発症に至るメカニズム
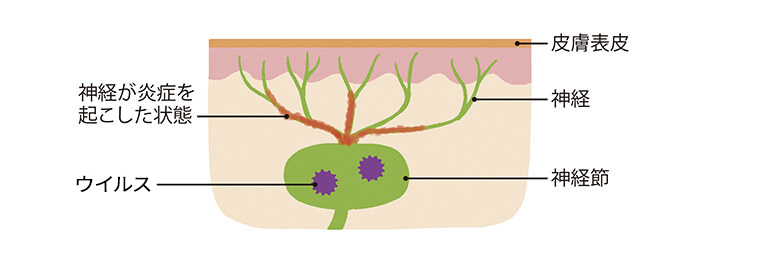
水ぼうそうの原因となる水痘・帯状疱疹ウイルスは、水ぼうそうが治った後も、体内の神経節に潜伏し続けます。
ウイルスの活動は、もともと体に備わっている免疫力によって、普段は抑えられていますが、加齢や過労、過度のストレスなどの要因によって免疫力が低下すると、再び活性化します。これにより帯状疱疹を発症し、発疹や水ぶくれ、痛みなどを引き起こします。
主なメカニズムは下記の通りです。
1.水ぼうそう(水痘)の発症
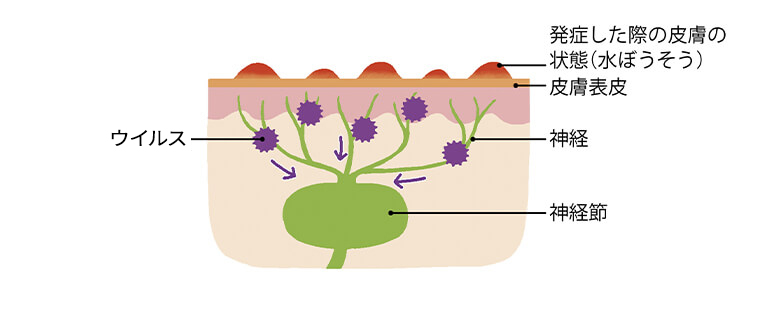
水痘・帯状疱疹ウイルスに初めて感染することで、水ぼうそうを発症。ウイルスは神経を通り、神経節に潜伏する。
2.ウイルスが無症状のまま潜伏
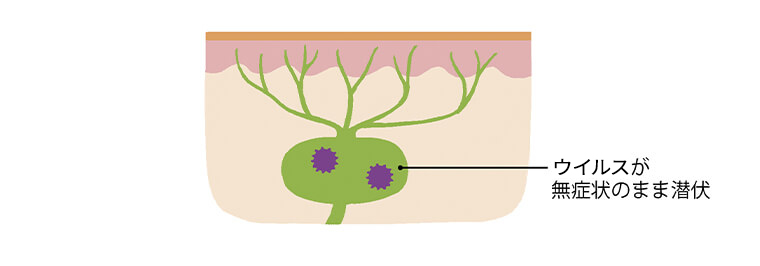
神経節に潜伏するウイルスは、体に備わる免疫力によって普段はその活動が抑えられている。そのため、長期間にわたり症状は現れない。
3.帯状疱疹の発症
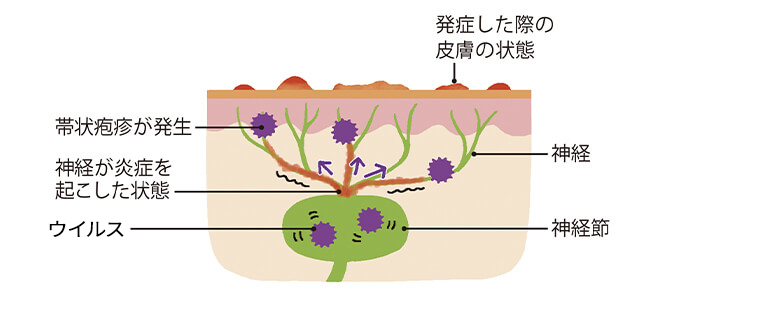
加齢や過労、過度のストレスなど何らかの要因によって免疫力が低下すると、ウイルスが再び活性化し、帯状疱疹を発症。神経にも炎症を起こして痛みが生じ、発疹や水ぶくれなどの皮膚の症状が現れる。
4.神経の損傷による痛みが続くことも
多くの場合、皮膚の症状が治ると痛みも消える。しかし、神経の損傷がひどいと、皮膚の症状が治った後も痛みが続く場合がある。
帯状疱疹は重症度により合併症のリスクを抱える
帯状疱疹後神経痛
皮膚の症状が治った後も、神経の損傷によって3カ月以上続く痛みのことを「帯状疱疹後神経痛(Postherpetic neuralgia:PHN)」といいます。
帯状疱疹にはいくつかの合併症がありますが、帯状疱疹後神経痛はその中でも特に多く見られるものです。
帯状疱疹後神経痛になりやすい主な要素は次の通りです。
- 帯状疱疹の皮膚症状が重症である
- 帯状疱疹の痛みが強い
- 50歳以上である(高齢者に多い傾向がある)
帯状疱疹後神経痛の症状や程度には個人差がありますが、下記のような痛みで表現されることが多いようです。
- 「焼けるような」
- 「締め付けられるような」
- 「電気が走るような」
- 「ズキンズキンとする」
また、軽く皮膚に触れただけで痛みを感じる「アロディニア」と呼ばれる感覚異常を起こすこともあり、洗顔ができない、衣服の着脱がつらいなど、日常生活に支障をきたす場合もあります。
その他の合併症は?
帯状疱疹を発症する部位によって、次のような合併症のリスクもあります。
【角膜炎、結膜炎、ぶどう膜炎】
帯状疱疹は頭部から顔面に症状が現れることもあり、特に帯状疱疹を発症した初期段階で鼻周辺に皮膚の症状が現れた場合は、角膜炎や結膜炎、ぶどう膜炎などの合併症のリスクが高くなります。
【ラムゼイ・ハント症候群】
顔面神経麻痺と耳の帯状疱疹を特徴とする「ラムゼイ・ハント症候群」と呼ばれる合併症があり、発症すると耳の神経への影響から、耳鳴り、難聴、めまいなどを生じる場合があります。
帯状疱疹後神経痛を含むさまざまな合併症を引き起こさないためには、帯状疱疹が疑われる症状に気づいたら、速やかに医療機関を受診することが大切です。
帯状疱疹の治療
抗ウイルス薬による治療
帯状疱疹の治療には抗ウイルス薬が用いられます。抗ウイルス薬は、帯状疱疹の原因となる水痘・帯状疱疹ウイルスが活性化して増殖している段階で、ウイルスの遺伝子の合成を妨げる作用を持ちます。これにより、ウイルスの増殖を抑えることができます。
治療方法は下記のように症状の程度によって異なります。
- 症状が軽度から中等度の場合
内服薬の抗ウイルス薬で治療可能 - 症状が重度の場合や免疫力が低下している場合
入院したうえで抗ウイルス薬の点滴治療が必要となる場合がある
痛みに対する治療
帯状疱疹を抑えるためには抗ウイルス薬による治療が必要ですが、帯状疱疹の痛みは皮膚の症状が出るよりも先に現れることが多くあります。こうした痛みには鎮痛剤を用いて治療を行います。
夜も眠れないほど強い痛みが続く場合は、ペインクリニックなどで神経ブロックと呼ばれる治療を行い、痛みを軽減させるケースもあります。
また、合併症の帯状疱疹後神経痛に対しては、神経障害性疼痛に処方される疼痛治療剤から、保険適用のある薬剤が用いられることもあります。
それでも痛みが緩和されない場合は麻薬性鎮痛薬を用いたり、それに加えて神経ブロック注射やレーザー治療が行われたりする場合もあります。
帯状疱疹の予防
生活習慣を整える
帯状疱疹は過労や過度のストレスなどで免疫力が低下することが引き金となって発症しやすくなる病気です。帯状疱疹になりにくい体づくりのためには、日頃からの体調管理が大切です。
よくいわれることですが、やはり「食事」と「睡眠」は健康の基本です。栄養バランスのとれた食事や、十分な睡眠を心がけましょう。
ワクチン接種を受ける
50歳以上の人は、帯状疱疹ワクチンを接種することで予防できるといわれています。帯状疱疹ワクチンには次の2種類があります。
- 生ワクチン
病原体となるウイルスや細菌の毒性を弱めて製造されるもので、皮下注射1回を接種する。 - 不活化ワクチン
水痘・帯状疱疹ウイルスのたんぱくの一部とアジュバント(免疫増強剤)を混ぜた物質で、筋肉注射2回を2カ月間隔で接種する。
ワクチンについては下記リンク先の記事もご参照ください。
https://kenko.sawai.co.jp/theme/202104.html
なお、新型コロナワクチンやインフルエンザワクチンを接種する場合は、帯状疱疹ワクチンのどちらのワクチンを先に接種しても、14日間の間隔を空ければOKです。
2025年4月から原則65歳の人に定期接種化される予定です。居住地の自治体に確認してみるとよいでしょう。
監修者プロフィール
渡辺 大輔先生(愛知医科大学皮膚科 教授)
【渡辺大輔(わたなべ だいすけ)先生プロフィール】
愛知医科大学皮膚科教授
1993年名古屋大学医学部卒業。名古屋大学医学部助手(病態制御研究部門 ウイルス感染)、米国ハーバードメディカルスクールポストドクター、愛知医科大学皮膚科准教授などを経て、2010年より現職。日本皮膚科学会理事。日本美容皮膚科学会理事。日本ウイルス学会、日本研究皮膚科学会、日本皮膚悪性腫瘍学会、日本乾癬学会、日本皮膚免疫アレルギー学会、日本皮膚科心身医学会それぞれの評議員を務める。日本皮膚科学会「尋常性疣贅診療ガイドライン」策定委員長、同学会「ヘルペス診療ガイドライン」策定委員。
















